2 Definitionen und Konzepte des Qualitätsmanagements
2.1 Qualitätsdefinition und Kundenorientierung
Als Qualität bezeichnet man den Grad, in dem ein Satz von Qualitätsmerkmalen bestimmte Anforderungen erfüllt. Qualität ist damit der "Erfüllungsgrad" von Eigenschaften und Merkmalen eines Produktes oder einer Dienstleistung, also das Ausmaß, in dem vorgegebene Erfordernisse erfüllt werden (siehe auch Glossar).
| Qualität im Gesundheitswesen bedeutet eine ausreichende und zweckmäßige, d. h. patienten- und bedarfsgerechte, an der Lebensqualität orientierte, fachlich qualifizierte, aber auch wirtschaftliche medizinische Versorgung mit dem Ziel, die Wahrscheinlichkeit erwünschter Behandlungsergebnisse bei Individuen und in der Gesamtbevölkerung zu erhöhen [6]. |
Dieses Erfordernis wird als Qualitätsanforderung bezeichnet, die von den Patienten an eine Einrichtung des Gesundheitswesens (z. B. Arztpraxis) gestellt wird und bezieht sich sowohl auf die Qualität, die von der Einrichtung explizit zugesichert wird, als auch auf die Qualität, die vom Patienten stillschweigend vorausgesetzt wird: eine Anforderung ist definiert als "Erfordernis oder Erwartung, das oder die festgelegt, üblicherweise vorausgesetzt oder verpflichtend ist" [6]. Somit wird der Qualitätsbegriff verstanden als Erfüllungsgrad festgelegter (Qualitätsziele), vorausgesetzter (Patientenorientierung, Behandlungsergebnis) oder verpflichtender (Berufsordnung, Hygiene, Wartung) Anforderungen – ein "Anforderungsprofil".
Der Begriff des Kunden ("Organisation oder Person, die ein Produkt – oder eine Dienstleistung – empfängt" nach DIN EN ISO 9000:2005) geht weit über die alltägliche Bedeutung hinaus und umfasst drei Kundengruppen:
- Der eigentliche Kunde: Patienten und Klienten. Sie erhalten die Leistung, die den eigentlichen Zweck der Einrichtung darstellt.
- Der Systempartner: Darunter fallen alle Personen und Organisationen, die zum erfolgreichen Bestehen der Einrichtung beitragen (kooperierende Einrichtungen, Zuweiser, Angehörige, Kostenträger, …)
- Der interne Kunde: Alle internen Leistungen in einer Einrichtung haben auch einen internen Adressaten, der die Arbeitsergebnisse weiterverwendet (Labor → Arzt). Er hat im QM ebenfalls "Kundenstatus".
| Diese Kunden definieren die Qualität einer Einrichtung. Die konsequente Kundenorientierung ist daher eine der wichtigsten Grundlagen des Qualitätsmanagements. |
Patienten können gleichsam als Kunden einer Arztpraxis gesehen werden. Der Patient nimmt die Dienstleistungen des Betriebes in Anspruch. Da es sich hier um unpersönliche Aspekte der medizinischen Versorgung handelt, ist es unbedingt erforderlich, sich ausführlich mit den Wünschen und Erwartungen der Patienten auseinanderzusetzen. Da der Patient als "Kranker" in seiner "Kundensouveränität" bei der Auswahl der Leistung und seines Arztes eingeschränkt ist, hat er einen besonderen Anspruch darauf, dass sich die Leistungserbringer um die Berücksichtigung seiner Erwartungen und Wünsche bemühen. Wenn man den Patienten als Kunden ansieht, so hat er auf einmal Rechte, die man ihm bisher häufig verwehrt hat oder die als unnötig angesehen wurden.
"Kunden" des Arztes sind auch seine Kollegen. Sie erhalten als "interne" (Praxiskollegen) oder "externe" (Zuweiser) Kunden Laborwerte, Röntgenbefunde, Berichte etc.; entsprechend stehen alle internen Leistungs-und Funktionsbereiche einer Arztpraxis in Kunden-Lieferanten-Beziehungen zueinander [6].
2.2 Qualitätsmanagement
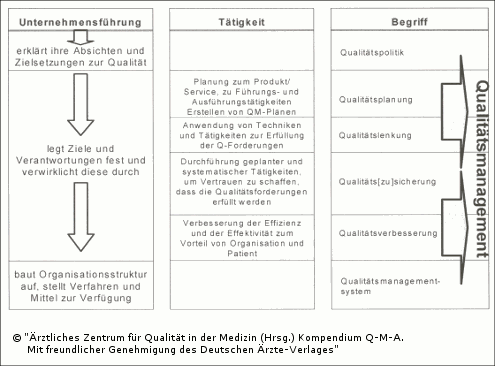
| Unter Qualitätsmanagement versteht man – entsprechend der Definition nach DIN EN ISO 9000:2005 – aufeinander abgestimmte Tätigkeiten zum Leiten und Lenken einer Organisation, die darauf abzielen, die Qualität der produzierten Produkte oder der angebotenen Dienstleistung zu verbessern. |
Konkret handelt es sich dabei um alle Maßnahmen und Tätigkeiten, durch die die Qualitätspolitik, Ziele und Verantwortungen in einem Betrieb, z. B. einer Arztpraxis, festgelegt sowie diese durch Mittel wie Qualitätsplanung, Qualitätslenkung, Qualitätssicherung und Qualitätsverbesserung verwirklicht werden. Qualitätsmanagement liegt in der Verantwortung aller Ausführungsebenen, muss jedoch von der obersten Leitung angeführt werden. Die Verwirklichung dieses Führungsprinzips bezieht alle Mitglieder der Organisation ein. Beim Qualitätsmanagement werden Wirtschaftlichkeitsgesichtspunkte beachtet (siehe auch Glossar).
Wie die Definition und die Anmerkungen zeigen, ist Qualitätsmanagement der Oberbegriff, der alle auf Qualität bezogenen Tätigkeiten umfasst. Dieser Begriffsinhalt wurde früher ausschließlich mit "Qualitätssicherung" benannt.
| Unter "Qualitätssicherung" versteht man heute den "Teil des Qualitätsmanagements, der auf das Erzeugen von Vertrauen darauf gerichtet ist, dass Qualitätsanforderungen erfüllt werden." (DIN EN ISO 9000:2005). |
In der aktuellen Terminologie der Normenreihe wird Qualitätssicherung – gemäß der wörtlichen Übersetzung – als "Qualitätszusicherung" verstanden (in einer Vorläuferversion DIN EN ISO 8402:1995 wurde hierfür der Begriff "Qualitätsmanagement-Darlegung" gebraucht). Hierunter sind Aktivitäten zu verstehen, die bei Kunden und Partnern im Gesundheitswesen Vertrauen schaffen, dass eine Organisation alle festgelegten, üblicherweise vorausgesetzten und verpflichtenden Erfordernisse und Erwartungen erfüllt – sprich: eine exzellente Qualität erreicht. In diesem Sinne kann Qualitätssicherung z. B. in Form von Qualitätsdarlegungen bzw. Qualitätsnachweisen erfolgen (z. B. Qualitätsberichte, Zertifizierungen, Qualitätspreise) [10].
Dieser Fachsprache steht die nach wie vor übliche Verwendung des Begriffs "Qualitätssicherung" im Sozialgesetzbuch bzw. der Umgangssprache gegenüber. Die dort verwendete Benennung "Qualitätssicherung" entspricht häufig eher den Verfahren mit externen Qualitätsvergleichen (früher "externe Qualitätssicherung") oder der Sicherstellung eines bestimmten Qualitätsniveaus.
Abb. 2.1: Zusammenhang der Begriffe des Qualitätsmanagements [10]
2.3 Qualitätskategorien und Grundelemente eines QM-Systems
Die Beurteilung der Qualität durch die Patienten einer Arztpraxis erfolgt nach objektiven und nach subjektiven Kriterien.
Um die Qualität der Leistungserbringung im Sinne von Qualitätsmanagement beeinflussen zu können, ist es einerseits erforderlich, die unterschiedlichen Anforderungen genau zu definieren und andererseits die tatsächlich erbrachte Qualität möglichst exakt zu messen.
Dies ist die zwingende Voraussetzung, um Verbesserungspotenziale zu identifizieren und die Qualität nachweislich zu verbessern.
Eine im Sozial- und Gesundheitsbereich seit vielen Jahren propagierte Möglichkeit, Qualität zu operationalisieren und damit für QM fassbar zu machen, sind die Qualitätsdimensionen nach Donabedian. Er unterscheidet drei Kategorien:
Strukturqualität: Die Strukturkategorie umfasst die strukturellen Charakteristika einer Einrichtung, d. h. die Qualifikation des Praxisinhabers, Zahl und Ausbildung der Mitarbeiter, Qualität und Quantität der Ressourcen, die zur Leistungserbringung notwendig sind (Organisation, finanzielle Ausstattung, Infrastruktur, Gebäude, Zugangsmöglichkeiten für die Patienten …).
Prozessqualität: Unter einem Prozess versteht man eine logisch aufeinander folgende Reihe von wiederkehrenden Handlungen mit messbarer Eingabe, messbarem Wertzuwachs und messbarer Ausgabe. Die Dienstleistungen einer Einrichtung entstehen in einer verzahnten Ablaufkette, welche sich aus unterschiedlichen Teilprozessen zusammensetzt. Alle Teilprozesse tragen zum Erfolg der Einrichtung bei. Sie müssen deshalb möglichst effektiv und effizient ablaufen. Unterschieden werden kann zwischen Kernprozessen, die direkt dem Einrichtungszweck und der Wertschöpfung dienen (z. B. Diagnostik, Therapie, Beratung), Hilfsprozessen, die die Kernprozesse unterstützen (z. B. Verwaltung, Laborleistungen, Hygiene, Wartung), und Führungsprozessen, die auf Praxisleitung, strategisches Handeln und Qualitätsverbesserung ausgerichtet sind (Praxisführung, Finanzmanagement, Personalentwicklung). Dementsprechend umfasst die Prozessqualität alle Aspekte der Leistungserbringung in einer Arztpraxis. Sie lässt sich nur definieren, wenn ein ausführliches Therapie- bzw. Arbeitskonzept der Einrichtung vorliegt, das die notwendigen Prozesse messbar beschreibt (Ablaufpläne, Verfahrensanweisungen, Kennzahlen).
Die Prozessgestaltung ist das zentrale Instrument des Qualitätsmanagements.
Ergebnisqualität: Die Ergebniskategorie bildet die wichtigste Grundlage für die Evaluation der erbrachten Leistungen in einer Einrichtung. Sie kann sowohl anhand objektiver Veränderungen (z. B. Verbesserung des Krankheitszustandes, Komplikationsraten, Zunahme der Patientenzahl) als auch anhand subjektiver Kriterien (z. B. Patientenzufriedenheit) gemessen werden.
Tab. 2.1: Beispiele für Struktur-, Prozess- und Ergebnisqualität in der Medizin (nach Donabedian 1966 u. 1980 [5])
| Strukturqualität |
|
| Prozessqualität |
|
| Ergebnisqualität |
|
Dem Denkmodell von Donabedian liegt zugrunde, dass sich die Qualitätsdimensionen untereinander beeinflussen. Die vorhanden Strukturen und Ressourcen beeinflussen die Prozesse, die wiederum die gemessene Ergebnisqualität mitbestimmen [3].
Qualitätsmanagement hat daher die Aufgabe, die einzelnen Einflussfaktoren in ihrem Zusammenspiel in Richtung optimaler Qualität zu lenken. Dazu müssen in der Realität möglichst alle Mitarbeiter in der Einrichtung daran mitwirken, dass im Rahmen der vorhandenen Ressourcen durch optimale Prozessgestaltung eine entsprechende Wertschöpfung und ein möglichst großer Kundennutzen – und damit die erfolgreiche Zukunftssicherung der Einrichtung! – entsteht.
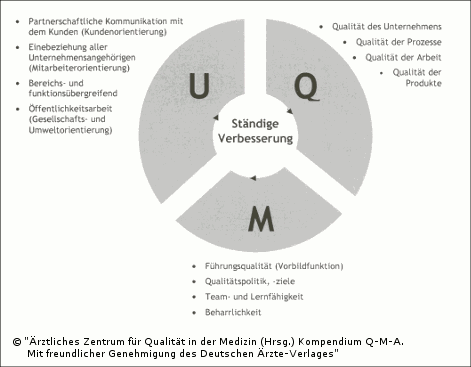
| Nur dann, wenn sich Qualitätsorientierung als zentrales Handlungsprinzip durch alle Bereiche von Einrichtungen der Patientenversorgung zieht und in aktiv betriebener ständiger Verbesserung umgesetzt wird, kann von "Umfassendem Qualitätsmanagement (UQM)" gesprochen werden. |
Die Weiterentwicklung von "Qualitätsmanagement" zu "umfassendem Qualitätsmanagement" als ganzheitlicher, unternehmensweiter Managementansatz beinhaltet die besondere Hervorhebung einer konsequenten Mitarbeiterorientierung, der Berücksichtigung von Umweltaspekten, die besondere Akzentuierung der gesellschaftlichen Verantwortung und die Pflege von Partnerschaften und Kooperationen.
Abb. 2.2: Grundpfeiler des Umfassenden Qualitätsmanagements – die drei Inhalte (modifiziert nach [7])
| Dabei sichert das Qualitätsmanagement-System Organisationsstrukturen, Verantwortlichkeiten, Verfahren, Prozesse und die erforderlichen Mittel, die für die Verwirklichung des Qualitätsmanagements notwendig sind. |
Ein QM-System muss daher von der Leitung einer Einrichtung (z. B. dem Praxisinhaber, dem Vorstand eines Arztnetzes, dem Leiter eines MVZ) gewollt, implementiert und mit den nötigen Kompetenzen und Ressourcen ausgestattet werden.
Aus dem nachstehenden Schaubild (siehe Abbildung 2.3) gehen die verbindlichen Grundelemente eines QM-Systems hervor:
- In der Organisation müssen Strukturen und Verantwortlichkeiten für alle qualitätsrelevanten Aufgaben vorhanden sein.
- Die Abläufe der Leistungserbringung (speziell der Kernleistungen) müssen festgelegt sein.
- Es müssen Instrumente zur Dokumentation und Überwachung des QM eingeführt sein.
Um Qualität managen zu können, ist es notwendig, alle qualitätsrelevanten Strukturmerkmale und Prozesse zu dokumentieren und transparent nach innen und außen darzulegen.
Die wichtigsten Hilfsmittel dazu sind in Abbildung 2.3 auf der unteren Ebene dargestellt, wobei Auditierung bedeutet, dass das Funktionieren des QM-Systems regelmäßig systematisch überprüft wird [6].
Abb. 2.3: Orientierungsmodell und Grundelemente eines QM-Systems (modifiziert nach [12])

2.4 Qualitätspolitik, Qualitätsziele, Qualitätsregelzyklus, Qualitätsdarlegungsmodelle
Die Erwartungen und Anforderungen der Kundengruppen sind in der Realität selten homogen, sondern weisen oftmals diametral auseinander. Es ist daher wichtig die vor dem Hintergrund der vorhandenen Ressourcen mögliche Qualität zu definieren. Dies geschieht über die Qualitätspolitik und die Qualitätsziele. Die Qualitätspolitik enthält das "Qualitätsversprechen", das Bekenntnis zum dauerhaften Bemühen um Qualität und die Beschreibung dessen, was den Patienten und weiteren Kundengruppen guten Gewissens zugesagt werden kann. Es kann durchaus zu einer Qualitätspolitik gehören, deutlich zu machen, welche Erwartungen nicht erfüllt werden können. Mittels schriftlich formulierter und messbarer Qualitätsziele wird die Qualitätspolitik umgesetzt.
Mit der Formulierung von Qualitätszielen wird der Soll-Zustand definiert, an dem der regelmäßig erhobene Ist-Zustand gemessen wird. Dabei werden aus dem erkannten Verbesserungsbedarf in einem vierphasigen Regelzyklus, dem so genannten PDCA-Zyklus (siehe Abbildung 2.4), Verbesserungen entwickelt und in die Alltagsroutine eingeführt. Dieses durch William Edward Deming [2] beschriebene Prinzip der kontinuierlichen Verbesserung stellt den Kern des QM-Systems dar. Durch die konsequente Anwendung dieses Qualitätsregelzyklus wird der QM-inhärenten Gefahr durch Dokumentation und Standardisierung an Flexibilität und Entwicklungspotential zu verlieren, effizient begegnet.
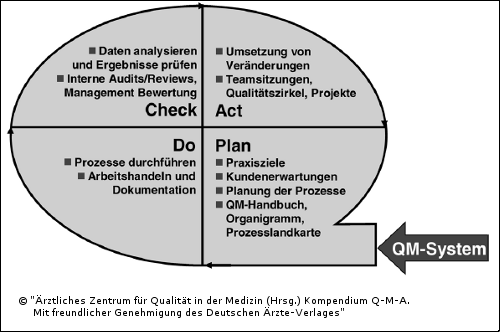
Die Realisierung des PDCA-Zyklus stellt die Kernanforderung an lebendige QM-Systeme dar. Die täglichen Routine (do) sollte auf Planungen (Konzepte, Leitlinien, Standards) beruhen, regelmäßig überprüft (check) und weiterentwickelt (act) werden. Alle Qualitätsdokumentationen sind daraufhin zu prüfen, ob von ihnen Konsequenzen abgeleitet werden können. Moderne QM-Systeme orientieren sich daher in Ihrer Struktur an den Phasen des PDCA-Zyklus (siehe Abbildung 2.5).
Abb. 2.4: Der Regelkreis der Qualität im Alltag – PDCA-Zyklus
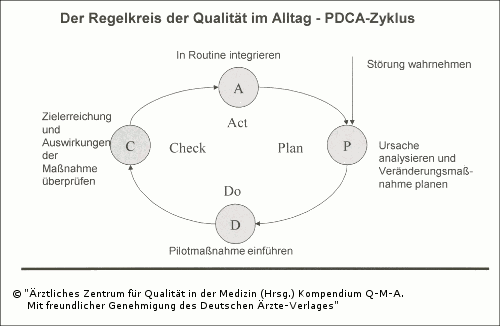
Abb. 2.5: Der PDCAZyklus strukturiert das QM-System
Entwickelt und umgesetzt werden die Verbesserungsmaßnahmen auf Abteilungsebene (in Kliniken) oder auf der Ebene einer Arztpraxis in Qualitätszirkeln oder -teams.
Praxisübergreifende Verbesserungsmaßnahmen (z. B. in Arztnetzen) werden in Projektgruppen bearbeitet. Je nach Größe des Verbundes kann die Koordination und Steuerung dieser Aktivitäten durch einen Qualitätskoordinator und eine Lenkungsgruppe notwendig werden.
Die Messung und Darlegung der Qualität hat zwei Aspekte: Sie dient dem Erkennen von Verbesserungsbedarf und dem Nachweis des erreichten Qualitätsniveaus gegenüber Dritten.
Bei der Qualitätsdarlegung ist zunächst zwischen Qualitätskontrollaspekten und Qualitätsmanagementaspekten zu unterscheiden.
| Qualitätskontroll-Maßnahmen legen ihren Schwerpunkt auf die Überprüfung von Struktur, Prozess- und/oder Ergebnisqualität und sind in der Regel externe Anforderungen an die Einrichtungen. |
Meist werden sie von den Kostenträgern, den Klinikleitungen oder Berufsorganisationen (Ärztekammern, Kassenärztlichen Vereinigungen) gestellt oder sind Modelle der Selbstverpflichtung von Fachgesellschaften und Verbänden (z. B. die Einhaltung von Leitlinien).
| QM-Darlegungsmodelle legen ihren Schwerpunkt primär auf Struktur-, Prozess- und Ergebnisqualität und haben zum Ziel, die Einrichtung in ihrem internen QM zu unterstützen. |
In der Praxis sind folgende QM-Darlegungen anzutreffen:
- Der Qualitätsbericht: In einem Qualitätsbericht beschreibt die Einrichtung ihr QM-System und legt die Ergebnisse und Konsequenzen der Qualitätsmessung nach innen und außen offen.
- Die Selbstbewertung, zum Beispiel nach dem Modell der Europäischen Foundation for Quality-Management (EFQM) (siehe Kapitel 12.1) oder nach dem Konzept "European Practice Assessment" (EPA).
- Die Zertifizierung, z. B. nach DIN EN ISO 9001 (siehe Kapitel 12.2 ff), KTQ®, QEP®, EPA-Praxissiegel.
- Spezielle Modelle für bestimmte Versorgungsbereiche (z. B. Maßnahmen nach der Qualitätssicherungsrichtlinie der KBV oder die Qualitätssicherung in der Rehabilitation [4; 8; 9].
Die vorliegenden Praxiserfahrungen zeigen, dass die Modelle, die nachstehend detaillierter beschrieben werden, über unterschiedliche Stärken und Verbesserungspotenziale verfügen und durchaus geeignet sind, gemeinsam angewendet zu werden.
2.5 Vorgehensweise bei der Einrichtung eines QM-Systems
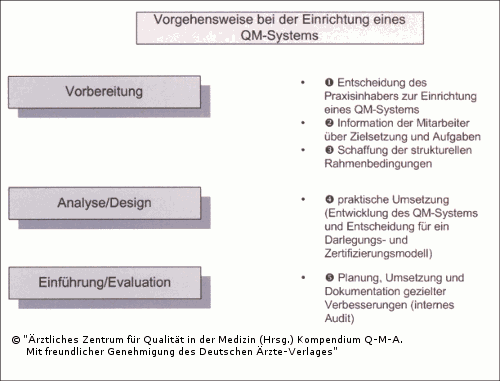
Am Anfang steht (1) die Entscheidung des Praxisinhabers (bzw. der Leitung eines Praxisnetzes oder MVZ) ein QM-System zu entwickeln: die Entscheidung der Leitungsebene gibt die Richtung vor und sorgt für das notwendige Durchhaltevermögen. (2) Im zweiten Schritt sollte zeitnah die Information der Mitarbeiter über die Zielsetzung und ihre Aufgaben dabei erfolgen. (3) Anschließend werden die strukturellen Rahmenbedingungen geschaffen: dazu gehören Ressourcen (vor allem Personalressourcen für die Aufbauphase des QM-Systems), die Benennung eines/einer verantwortlichen Qualitätsmanagement-Beauftragten, ggf. finanzielle Ressourcen für die Schulung der Mitarbeiter und eventuell für externe Beratung, sowie die Festlegung von Besprechungsstrukturen, Beschaffung notwendiger Arbeitsmaterialien und einer sinnvollen EDV-Lösung für die QM-Dokumentation.
Eine Qualitätsmanagement-Schulung sollte interdisziplinär ausgerichtet sein und auf dem Curriculum Ärztliches Qualitätsmanagement von BÄK, KBV und AWMF [1] basieren. Mittlerweile existieren auch spezielle Angebote zur Vorbereitung eines QM-Systems in der Arztpraxis, die sich an das ganze Praxisteam richten [11] und für Gruppen von 5–7 Praxen ("5x5") gemeinsam ausgerichtet werden. Als Beispiel seien hier die Schulungsinhalte des Zentrums für Qualität und Management im Gesundheitswesen der Ärztekammer Niedersachsen [11] genannt.
Tab. 2.2: Schulungsinhalte zum QM in der Arztpraxis – Beispiel: Zentrum für Qualität und Management im Gesundheitswesen, Einrichtung der Ärztekammer Niedersachsen [11]
|
Erst danach folgt mit dem (4) vierten Schritt die praktische Arbeit:
- Praxisleitbild formulieren,
- Qualitäts-/Betriebsziele festlegen,
- Abläufe dokumentieren,
- um Arbeitsanweisungen ergänzen (wo nötig und gewünscht),
- QM-Handbuch konzipieren, z. B. mit fünf Hauptkapiteln wie
- Vorstellung der Einrichtung
- Leitbild – Ziele – QMS
- Prozessmodell – Prozessdokumentation
- Qualitätsdarlegung (Qualitätssicherung, Qualitätszirkel, Fortbildung, Zertifizierung)
- Anhang und Verweise (Rechtsnormen, Richtlinien, Leitlinien).
So kann über einen Zeitraum von rund sechs Monaten ein QM-System nach und nach entwickelt und dokumentiert werden. Erst danach folgt die Überlegung, welche Darlegungs-/Zertifizierungsmodelle in Frage kommen und welche speziellen Anforderungen sie an den Aufbau des QM-Systems stellen. Bis zur Zertifizierungsreife einer Arztpraxis sollte ein gutes Jahr eingeplant werden, um auch bereits umgesetzte Verbesserungen erfolgreich nachweisen zu können: dies gehört bereits zum (5) fünften Schritt "Qualitätsmanagement praktisch und professionell", in dem analog zum PDCA-Zyklus gezielte Verbesserungen geplant, verwirklicht und mit Zahlen belegt werden. Die einzelnen Phasen bei der Einführung eines QM-System gehen aus Abbildung 2.6 hervor.
Abb. 2.6: Phasen der Einführung eines schulungsunterstützten QM-Systems [12]
|
Abseits der gesetzlichen Verpflichtung stellt die Entscheidung für ein QM-System eine Chance und eine Herausforderung für Einrichtungen im Sozial- und Gesundheitsbereich dar. Wird diese Herausforderung angenommen und bewältigt, entsteht ein – inzwischen an vielen Beispielen nachweisbarer – Nutzen:
|
Weiterhin steigt die Wahrscheinlichkeit, auf Änderungen der Umfeldanforderungen angemessen und frühzeitig reagieren zu können. Eine Garantie, in Zukunft jeweils die richtigen Entscheidungen zu treffen, ist mit dem QM nicht immer verbunden – allerdings wird es leichter, strategische Entscheidungen auf der Basis von Zahlen, Daten und Fakten zu treffen und aus Fehlern zu lernen.
Es gibt eine große Anzahl von Instrumenten und ähnlichen Strategien für die Einführung von Umfassendem Qualitätsmanagement (UQM – siehe Glossar). Die einzelnen Autoren bzw. Berater empfehlen verschiedene Varianten und Methoden gemäß den eigenen Erfahrungen, den spezifischen Merkmalen einer Praxis/eines Praxisnetzes/Krankenhauses oder den Prioritäten der Problembereiche. Wesentliches Element bei der Entwicklung eines Qualitätsmanagement-Systems für die Praxis sollte bei der Auswahl diejenige zielgerichtete, stringente, ressourcenschonende Vorgehensweise sein, die für die eigene Praxis bzw. Einrichtung passend erscheint. Dabei muss gut zwischen Aufwand und Nutzen abgewogen werden: Schulungs- und Trainingsangebote sollten das Praxisteam in der Eigeninitiative unterstützen – aber die Praxisinhaber sollten sich den Erfolg ihres Qualitätsmanagements, ihre "Investition in die Zukunft" [11] auch nicht "einsparen"!
Literatur
- Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) (2000) Curriculum Qualitätsmanagement/Ärztliche Qualitätssicherung. 2. Aufl., BÄK, Köln
- Deming WE (1986) Out of the crisis. Massachusetts Institute of Technology, Massachusetts
- Donabedian A, Evaluating the quality of medical care. Milbank Mem Fund Q. (1966), 44, 166–206
- Egner U, Gerwinn H, Schliehe F, Das bundesweite Reha-Qualitätssicherungsprogramm der gesetzlichen Rentenversicherung. Erfahrungen aus einem mehrjährigen Umsetzungsprozess. Z Arztl Fortbild Qualitatssich. (2002), 96, 4–9
- Gerlach FM (2001) Qualitätsförderung in Praxis und Klinik. Eine Chance für die Medizin. Thieme, Stuttgart
- GMDS-Arbeitsgruppe "Qualitätsmanagment in der Medizin" (2008) Begriffe und Konzepte des Qualitätsmanagements. 3. Aufl., GMDS, Hannover
- Kamiske GF, Brauer JP (1999) Qualitätsmanagement von A bis Z: Erläuterungen moderner Begriffe des Qualitätsmanagements. 3. Aufl., Hanser, München
- Kassenärztliche Bundesvereinigung (KBV) Richtlinien der KBV für Verfahren zur Qualitätssicherung (Qualitätssicherungs- Richtlinien der KBV) gemäß § 75 Abs. 7 SGB V vom 20. Januar 2000.
KBV-Rechtsquellen (4.06.08) - Kleinfeld A, Barth T, Reiland M, Externe Qualitätssicherung der medizinischen Rehabilitation im Bereich der gesetzlichen Krankenversicherung. Z Arztl Fortbild Qualitatssich. (2002), 96, 11–16
- Pasche S, Schrappe M, Qualitätsmanagement: Begriffe und Konzept. Med Klin (Munich). (2001), 96, 497–502
- Sens B, Gernreich C, Qualitätsmanagement in der Arztpraxis: Innovatives Kurskonzept. Dtsch Arztebl. (2002), 99, 8
- Toepler E (2004) Qualitätsmanagement in Einrichtungen des Gesundheits- und Sozialbereichs – Eine Einführung. Sozial- und Arbeitsmedizinische Akademie Baden- Württemberg, Stuttgart